بیوپسی پستان و عوارض آن
بیوپسی پستان و عوارض آن : بیوپسی پستان یک روش ساده پزشکی است که در آن نمونه ای از بافت پستان برداشته شده و برای آزمایش به آزمایشگاه فرستاده می شود. بیوپسی پستان بهترین روش برای ارزیابی اینکه آیا توده مشکوک یا بخشی از پستان شما سرطانی است یا خیر.
مهم است که به یاد داشته باشید که توده های پستان همیشه سرطانی نیستند. چندین بیماری وجود دارد که می تواند باعث ایجاد توده یا رشد در پستان شود. بیوپسی پستان می تواند در تعیین اینکه توده در پستان شما سرطانی یا خوش خیم است به معنای غیر سرطانی است، کمک کند.
چرا بیوپسی پستان انجام می شود؟
بیوپسی پستان معمولاً برای بررسی توده پستان انجام می شود. بیشتر توده های پستان غیر سرطانی هستند. پزشک شما معمولاً در صورت نگرانی از نتایج ماموگرافی یا سونوگرافی پستان، یا در صورت معاینه فیزیکی، بیوپسی را توصیه می کند.
بیوپسی پستان و عوارض آن چیست؟
اگرچه بیوپسی پستان نسبتاً ساده و خطرات آن کم است، اما هر عمل جراحی خطری را به همراه دارد.
برخی از عوارض جانبی احتمالی بیوپسی پستان شامل موارد زیر است:
- بسته به اندازه بافتی که برداشته می شود، ظاهر پستان شما تغییر می کند.
- کبودی پستان
- تورم پستان
- درد در محل تزریق
- عفونت محل بیوپسی
بیشتر این عوارض جانبی موقت است. در صورت پا برجا ماندن، قابل درمان هستند. حتماً دستورالعمل پزشک خود را برای مراقبت بعد از بیوپسی دنبال کنید این احتمال عفونت شما را تا حد زیادی کاهش می دهد. عوارض ناشی از بیوپسی بسیار نادر است.
فواید داشتن توده بالقوه سرطانی شما نسبت به خطرات ناشی از این روش بیشتر است. هرچه سرطان پستان سریعتر تشخیص داده شود، درمان آن نیزسریعتر شروع می شود. این چشم انداز و بقای کلی، شما را تا حد زیادی بهبود می بخشد.
در صورت ایجاد تغییر در نوک پستان، ممکن است بیوپسی نیز سفارش داده شود که این علائم نشان دهنده ی تومور پستان می باشد که شامل موارد زیر است:
- ترشحات خونین
- پوسته پوسته شدن پستان
- کمرنگ شدن پوست
- مقیاس گذاری
اقدامات قبل از انجام بیوپسی پستان کدام اند؟
قبل از بیوپسی پستان، در مورد هرگونه حساسیتی که ممکن است به پزشک خود بگویید به خصوص هرگونه سابقه و یا واکنش آلرژیک که به بیهوشی دارید. همچنین، در مورد داروهای مصرفی از جمله داروهای بدون نسخه مانند آسپیرین ( که ممکن است باعث لخته شدن خون شما شود ) یا مکمل ها، به پزشک خود بگویید.
اگر پزشک شما اسکن ام آر آی را توصیه می کند، در مورد هر دستگاه الکترونیکی کاشته شده در بدن مانند دستگاه ضربان ساز، به آنها بگویید. همچنین، اگر باردار هستید یا نگران هستید که ممکن است باردار باشید، به پزشک خود بگویید. در حالی که این آزمایش برای بزرگسالان بی خطر است، اما برای نوزادان متولد نشده ایمن محسوب نمی شود. در هنگام بیوپسی خود سینه بند همراه داشته باشید. برای کمک به درد و التهاب ممکن است به شما یک بسته سرد داده شود. سینه بند شما به نگه داشتن بسته سرد کمک می کند.
نحوه انجام بیوپسی سینه
قبل از بیوپسی پستان، پزشک شما سینه شما را معاینه می کند.
این می تواند شامل موارد زیر باشد:
در طی یکی از این آزمایشات، پزشک ممکن است یک سوزن نازک یا سیم را در ناحیه توده قرار دهد تا جراح بتواند به راحتی آن را پیدا کند. به شما بی حسی موضعی داده می شود تا ناحیه اطراف توده را بی حس کنید، و اصلا جای نگرانی ندارد.
منبع : https://www.healthline.com/
شیمی درمانی بعد از عمل سرطان پستان
شیمی درمانی بعد از عمل سرطان پستان
هدف شیمی درمانی بعد از عمل سرطان پستان از بین بردن سلولهای سرطانی یا حداقل مختل شدن رشد آنها است. داروهای سیتوستاتیک معمولاً به صورت تزریق داخل ورید یا به صورت قطره ای در کلینیک سرپایی بیمارستان انجام می شود. برخی از داروهای سیتوستاتیک به صورت قرص یا کپسول تجویز می شوند که می توانند در خانه مصرف شوند.
یک دوره شیمی درمانی ترکیبی از داروهای مختلف سیتوستاتیک را شامل می شود. این درمان در چندین دوره انجام می گردد زیرا همه ی سلول های سرطانی به طور همزمان از بین نمی روند. هر چرخه تنها بخش مشخصی از سلول های سرطانی را از بین می برد. در بین چرخه ها، سلولهای سالم سریعتر از سلولهای سرطانی باقیمانده بهبود می یابند.
متخصص انکولوژیست بسته به نوع، اندازه، مرحله و درجه سرطان پستان در زمان تشخیص، شیمی درمانی بعد از عمل را بطور جداگانه برنامه ریزی می کند.
ترکیب CEF چیست ؟
شایع ترین شکل سرطان پستان با ترکیب CEF درمان می شود ( C = سیکلوفسفامید، E = اپیروبیسین، F = فلوئورووراسیل ) به صورت داخل وریدی تجویز شده و درمان یک ماه پس از عمل آغاز می شود. دوز با توجه به سطح پوست بیمار محاسبه می گردد، که این درمان در فواصل سه هفته ای تکرار می شود مشروط بر این که سلولهای خون طبیعی در حد بینایی به اندازه کافی بهبود پیدا کنند. معمولاً درمان در کل شش بار تکرار می شود.
اگر تومور پستان نسبتاً بزرگ شده باشد و مورفولوژی سلول نشان دهد که تهاجمی تر است، از داروی سیتوستاتیک به نام تاکسوترا استفاده می گردد که به صورت داخل وریدی تجویز می شود. درمان پس از یک ماه بعد ازعمل آغاز شده و در فواصل سه هفته ای سه بار تکرار می شود. پس از سه چرخه، درمان با ترکیب CEF ادامه می یابد، سه بار در فواصل سه هفته انجام می شود.
در صورت وجود گیرنده های HER2 در سلول های سرطان پستان، درمان تاکسوترا با درمان هرتسین همراه است. هرسپتین به همراه تاکسوتر ۹ بار در فواصل یک هفته انجام می شود. هرتسین یک داروی سیتوستاتیک نیست بلکه یک داروی هدفمند است که گیرنده ها را مسدود می کند.
هنگام درمان سرطان التهابی پستان ( پستان قرمز و متورم است )، سه چرخه شیمی درمانی در فواصل سه هفته قبل از عمل انجام می شود. عمل جراحی بین چرخه ها انجام شده و ۳ - ۶ دوره دیگر شیمی درمانی بعد از عمل طبق دستورالعمل های انکولوژیک انجام می شود.
اگر تعداد گلبولهای سفید بعد از شیمی درمانی خیلی کم باشد، رشد سلولهای سفید با درمان G-CSF تحریک می گردد. این دارو معمولاً به صورت خوراکی و یا به صورت قرص به بیمار داده می شود.
عوارض جانبی شیمی درمانی
بیشتر علائم مربوط به عوارض شیمی درمانی قابل پیشگیری یا کاهش می باشد.
بسیاری از سلولهای سالم به سرعت ترمیم کننده ی بدن نسبت به داروهای سیتوستاتیک حساس هستند. روزانه میلیون ها سلول جدید در مغز استخوان و همچنین در پوست سر و غشاهای مخاطی دهان و روده تولید می شود.
شیمی درمانی همچنین برخی از سلولهای سالم مغز استخوان، پوست سر و غشاهای مخاطی را از بین می برد. عوارض جانبی شیمی درمانی مرتبط با این موارد شامل کم خونی، ریزش مو و مشکلات گوارشی و روده است.
مو و شیمی درمانی
احیا سلولها در پوست سر با استفاده از شیمی درمانی قابل قطع است و باعث ریزش مو در بعضی از بیماران می شود. گاهی موها در توده های بزرگ ریخته می شوند. ریزش مو همچنین می تواند در سایر قسمت های بدن از جمله ابروها، ریش و موهای پوستی ایجاد شود.
ناخن ها بخشی از پوست هستند و می توانند بیرون بیایند. هنگامی که شیمی درمانی به پایان رسید موهای بدن مجدداً رشد می کنند.
حالت تهوع ناشی از شیمی درمانی
قبل از شروع شیمی درمانی، داروهای ضد تهوع به خوبی تجویز می شوند. این بیماری تا زمانی که علائم وجود داشته باشد ادامه خواهد یافت.
اشتها در طول درمان
علاوه بر شیمی درمانی، خود سرطان می تواند باعث از بین رفتن اشتها و وزن شود. توصیه می شود که در فواصل مکرر، بخش های کوچکی از غذا را مصرف کنید.
غذای سرد باعث تهوع کمتر از غذای گرم می شود و در صورت آسیب دیدن غشاهای مخاطی در دهان، خوردن آن آسان تر خواهد بود. در صورت دشوار بودن غذا خوردن نوشیدنی های مغذی توصیه می شود.
غشاهای مخاطی
غشاهای مخاطی بدن همیشه به اندازه کافی سریع در طول درمان سرطان ترمیم نمی شوند. این می تواند باعث زخم دهان، خشکی دهان، حالت تهوع، اسهال و مشکلات روده شود. پس از اتمام شیمی درمانی، این علائم نیز بعد از مدتی از بین می روند.
گلبول های خون
گلبول های قرمز خون اکسیژن را به تمام اندام ها و بافت های بدن منتقل می کنند. شیمی درمانی تعداد گلبول های قرمز بدن را کاهش می دهد. این می تواند باعث پایین آمدن سطح هموگلوبین شود، که می تواند باعث خستگی و کمرنگی شود.
گلبول های سفید بدن از بدن در برابر باکتری ها و ویروس ها محافظت می کنند. هنگامی که تعداد گلبول های سفید بدن کاهش یابد، استعداد ابتلا به عفونت افزایش می یابد. خطر ابتلا به عفونت معمولاً بین ۷ - ۱۴ روز پس از شیمی درمانی است. توصیه می شود در این مدت از تماس با افراد مبتلا به سرماخوردگی خودداری کنید. اگر بیمار در خانه دمای بالایی ایجاد کند، باید با درمانگاه تماس بگیرد.
پلاکت های خون ( ترومبوسیتها ) به انعقاد خون و زخم ها برای بهبودی کمک می کنند.
معمولاً مغز استخوان بهبود می یابد و شمارش خون بین چرخه شیمی درمانی به حالت عادی باز می گردد. این با آزمایش خون کنترل می شود. شیمی درمانی ممکن است توسط هورمون درمانی، یعنی آنتی استروژن درمانی انجام شود تا سطح استروژن تا حد ممکن کاهش یابد. در صورت یافتن گیرنده های استروژن پروژسترون در تومور از این روش درمانی استفاده می شود.
مپینگ آندومتریوز
مپینگ آندومتریوز ( تصویر برداری آندومتریوز )
مپینگ آندومتریوز : حدود ۱۰٪ از زنان در سن باروری از آندومتریوز رنج می برند. آندومتریوز یک بیماری مزمن پرهزینه و پیشرونده است که به اندامها و بافتهای دیگر نفوذ می کند و باعث درد لگن و نازایی می شود، چون محلی که در آن آندومتریوز رخ می دهد تخمدان است. لاپاروسکوپی، آزمایش تشخیصی استاندارد برای آندومتریوز است که خیلی گران بوده و خطرات جراحی را به همراه دارد.
درمان مپینگ آندومتریوز
درمان لاپاروسکوپی آندومتریوز عمیق ترین چالش جراحی برای متخصصان زنان است. در حال حاضر هیچ گونه آزمایش غیر تهاجمی که بتوان از آن برای تشخیص دقیق آندومتریوز استفاده شود، در عمل بالینی وجود ندارد. همچنین مشکلات این روش با عوارض بسیار زیادی همراه است.
یافته های تشخیصی سونوگرافی پیش از عمل، برای ایجاد مدیریت دقیق و مشاوره دقیق بیماران، اغلب برای جراح امکان پذیر نیست. هدف از پژوهش، اعتبارسنجی یک سیستم تصویر برداری سونوگرافی و مقایسه آن با یافته ها و مشکلات جراحی است.
[caption id="attachment_665" align="aligncenter" width="398"]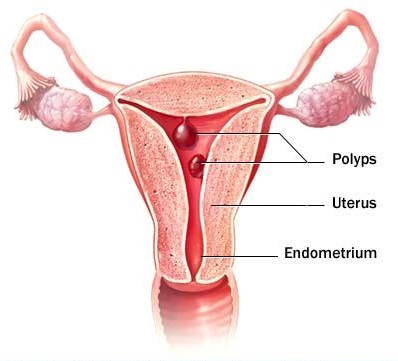 مپینگ آندومتریوز[/caption]
مپینگ آندومتریوز[/caption]
روش های مپینگ آندومتریوز
۱۵۴ بیمار مبتلا به DIE لگن قبل از عمل جراحی لاپاروسکوپی، تحت ارزیابی سونوگرافی قرار گرفتند. تصویربرداری سونوگرافی بر اساس لیست مفصلی از مکانهایی که بافت نفوذی آندومتر / فیبروتیک دارند را از نظر وجود یا عدم وجود، اندازه و نفوذ که در دو طرف مختلف خلفی توصیف می کردند، قرار داد. لگن جانبی و قدامی درگیری روده توصیف شده است. درگیری اورتر و همبستگی با سایت های مختلف بومی سازی DIE ذکر شد.
DIE خلفی به تنهایی در ۱۳۵ بیمار شامل ۸۷ درصد و DIE قدامی به تنهایی در ۲ بیمار ۱٫۳٪ مشاهده شد، در حالی که ارتباط ضایعات DIE خلفی و قدامی در ۱۷ بیمار ۱۱ درصد مشاهده شده است. همبستگی معنی داری بین میانگین زمان کار با داده های نمره دهی نشان داده است که بین سطح نمره و زمان جراحی رابطه جدی وجود دارد.
این سیستم تصویر برداری سونوگرافی / جراحی جدید در تصویر برداری، از میزان DIE دقیق است و ممکن است برای برنامه ریزی قبل از عمل و مدیریت حاملگی بیماران علامت دار با DIE مفید باشد.
چه افرادی دچار آندومتریوز می شوند ؟
- افرادی که بارداری نداشته اند.
- یائسگی در مدت زمان طولانی
- شروع بلوغ زود هنگام
- سیکهای پریود کوتاه
- دچار شدن یکی از نزدیکان خانواده مانند مادر یا خواهر
- افرادی که دچار استروژن زیاد قرار می گیرند.
- مصرف الکل
- BMI کم
- زمانی که خون پریود هنگام خروج با مشکل همراه باشد یا همان اختلالات آناتومی در رحم
مطالب فوق به این معنی نمی باشد که هر فردی دارای یکی از مشکلات فوق باشد دچار آندومتریوز است بلکه به معنی فراهم شدن این نوع بیماری است.
سونوهیستروگرافی چیست؟
سونوهیستروگرافی چیست؟
سونوهیستروگرافی چیست؟ روشی برای نگاه کردن به داخل رحم است. این یک آزمایش بی خطر و بدون درد است که از امواج صوتی و رایانه ای برای ایجاد تصاویر استفاده می شود که در این روش از اشعه استفاده نمی شود.
رحم، ارگانی است که کودک در طی بارداری در آن رشد می کند کف رحم را دهانه رحم گویند. دهانه رحم در بالای مهبل قرار دارد.
در حین سونو هیستروگرافی ، شما بیهوش نمی شوید و با زانوهای خم دراز می کشید. یک گره باریک به نام مبدل اولتراسوند در مهبل شما قرار می گیرد. این گره با یک غلاف یکبار مصرف پوشانده شده که با ژل مخصوصی آن را می پوشاند. سپس ارائه دهنده خدمات درمانی شما یک لوله ی نازک و انعطاف پذیر ( کاتتر) را در دهانه رحم شما وارد می کند.
یک مایع شور از طریق سوند به داخل رحم شما ارسال می شود. در همان زمان، مبدل امواج صوتی با فرکانس بالا را از طریق ژل به بدن شما می فرستد. مداحی های ناشی از این امواج صوتی می توانند تصویری در زمان واقعی از داخل رحم شما ایجاد کنند.
سونو هیستروگرافی می تواند ساختار رحم شما را نشان دهد. مایع شور به سونوگرافی این کمک را می کند تا تصویری با جزئیات واضح تر ایجاد کند. ارائه دهنده خدمات درمانی شما می تواند از این اطلاعات برای تشخیص تعدادی از شرایط مختلف بهداشتی استفاده کند.
در بعضی موارد، این روش ممکن است بدون شور انجام شود. به عنوان مثال، در دوران بارداری استفاده نمی شود. سونوگرافی داپلر ممکن است همزمان با همان مبدل استفاده شود. این می تواند اطلاعاتی در مورد چگونگی جریان خون در عروق داخلی رحم شما را ارائه دهد.
چه زمانی به سونوهیستروگرافی احتیاج داریم ؟
ارائه دهندگان خدمات بهداشتی برای کمک به تشخیص تعدادی از شرایط پزشکی از سونوهیستروگرافی استفاده می کنند، از جمله:
- فیبروئید رحم
- پولیپ رحم
- زخم داخل رحم شما
- شکل غیر طبیعی رحم
- سرطان رحم
اگرعلائم های زیر را دارا باشید ممکن است که داخل رحم شما مشکلی وجود داشته باشد، این علایم شامل:
- خونریزی غیر عادی قاعدگی
- ناباروری
- سقط جنین های مکرر
- معاینه غیر طبیعی لگن
اگر آزمایش سونوگرافی استاندارد اطلاعات کافی برای تشخیص یک مشکل را نشان ندهد، ممکن است به این آزمایش نیاز داشته باشید.
[caption id="attachment_654" align="aligncenter" width="357"]
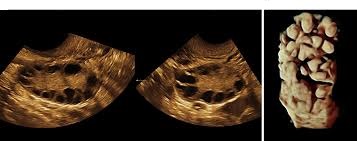 سونوهیستروگرافی چیست؟[/caption]
سونوهیستروگرافی چیست؟[/caption]تست های دیگر سونوهیستروگرافی :
- هیستروسالپنگوگرافی نوعی اشعه ایکس است که از اشعه استفاده می کند.
- هیستروسکوپی یک عمل جراحی است که باید با بیهوشی انجام شود.
- MRI یک آزمایش تصویربرداری است که با آهنرباهای بزرگ و یک کامپیوتر انجام می شود ممکن است تصویری از داخل رحم را به وضوح نشان ندهد.
خطرات ناشی از سونوهیستروگرافی کدام مند ؟
سونوهیستروگرافی یک روش ایمن با خطرات اندک است. برخی از خانم ها در طول عمل احساس ناراحتی می کنند. در موارد بسیار نادر، احتمال کمی عفونت لگن وجود دارد. ارائه دهنده خدمات درمانی شما برای پیشگیری از این اتفاق، اقداماتی انجام می دهد.
زنانی که به بیماری التهابی فعال لگن ( PID ) مبتلا هستند نباید این روش را انجام دهند. ارائه دهنده شما ممکن است قبل از انجام این کار آزمایش حاملگی از شما بگیرد. این امر برای جلوگیری از هرگونه خطر احتمالی برای کودک در حال رشد است. زنان باردار نباید از سونوهیستروگرافی شور استفاده کنند. با پزشک معالج خود صحبت کنید تا متوجه شوید چه خطراتی ممکن است برای شما ایجاد شود.
چه زمانی باید سونوهیستروگرافی انجام شود؟
بهتر است این روند را در هفته ی پس از پایان دوره خود انجام دهید. این به دقیق تر بودن تست کمک می کند. همچنین خطر عفونت را کاهش می دهد. شما به احتمال زیاد قادر خواهید بود تمام داروهای خود را به صورت طبیعی مصرف کنید. ارائه دهنده مراقبت های بهداشتی شما ممکن است توصیه کند که پیش از موعد داروی بدون نسخه را بخورید این برای کمک به جلوگیری از ناراحتی است.
ممکن است به شما گفته شود که قبل از آزمایش آنتی بیوتیک مصرف کنید این کار برای جلوگیری از عفونت می باشد. در انجام این کار از پد جاذب استفاده نمایید زیرا مایع شور پس از انجام عمل از رحم خارج می شود. ارائه دهنده مراقبت های بهداشتی شما ممکن است دستورالعمل های بیشتری در مورد نحوه انجام این آزمایش ارائه دهد.